Intérêt de la sonde gastrique chez les malades souffrant d'anorexie et de boulimie
Etude réalisée par : Professeur Daniel RIGAUD,
Service d'Endocrinologie et Nutrition - CHU Le Bocage - Dijon
1. Anorexie mentale, boulimie et sonde gastrique : résumé de l'étude
Certaines malades atteintes d'anorexie mentale sont incapables, par les seuls repas, de reprendre du poids et de corriger les carences nutritionnelles qui en découlent. Il leur faut alors être hospitalisées, pour éviter des complications graves. Malheureusement, dans certains cas, le fait d'être à l'hôpital ne suffit pas à faire céder les blocages. Pour d'autres malades, atteintes de boulimie sévère, la volonté seule ne suffit pas à venir à bout des crises et des vomissements.
Il fallait donc trouver un moyen qui puisse aider ces patientes à rompre le cercle vicieux de leur trouble… et à "ouvrir des portes". Or dans d'autres maladies (maladies intestinales, cancers, sidas, dénutrition de la personne âgée), une renutrition par sonde d'alimentation permet d'améliorer l'état nutritionnel des malades, et de leur rendre l'appétit.
Le but de la présente étude est d'apprécier l'intérêt d'une renutrition par sonde d'alimentation chez des patientes souffrant d'anorexie et/ou de boulimie.
281 malades souffrant d'anorexie ayant accepté cette renutrition par sonde d'alimentation ont été suivis. Les uns avaient une forme restrictive (anorexie) et les autres une forme boulimique. Chez 61 malades, avec leur accord, c'est un tirage au sort qui a décidé s'ils seraient traités ou non par cette technique de renutrition : 31 malades reçurent à la fois des repas et une nutrition par sonde, tandis que les 30 autres n'eurent que les repas. Dans les 2 groupes, une prise en charge psychothérapeutique et diététique était assurée. Cette étude, la première au monde, a prouvé que cette méthode, associée à la réalimentation orale et à une prise en charge psychothérapeutique et diététique, offrait d'évidents avantages par rapport à la seule alimentation par les repas.
Pendant l'hospitalisation, les malades avec nutrition par sonde prenaient du poids plus vite, ne mangeaient pas moins, diversifiaient autant leur alimentation et amélioraient de la même façon leur comportement alimentaire.
L'hospitalisation était ainsi plus courte. La prise de poids semblait de meilleure qualité, puisque la prise d'eau (oedèmes) était un peu moins grande dans le groupe "nutrition par sonde" que dans l'autre groupe.
La prise de masse maigre * et de masse grasse ** était répartie harmonieusement : 62 % de masse maigre et 38 % de masse grasse.
Chez les patientes souffrant "d'anorexie-boulimie", la nutrition par sonde permettait d'obtenir plus facilement et plus souvent la réduction ou l'arrêt des crises de boulimie et/ou des vomissements.
Cependant, chez ces malades, la nutrition entérale ne se conçoit que parfaitement articulée avec une approche associant thérapie comportementale et groupes de soutien pendant plusieurs années.
PS : * masse maigre : muscles et viscères (cerveau, foie, reins, poumons… et l'os, ne l'oublions pas) ; ** masse grasse : incluse dans le tissu adipeux a des fonctions de protection contre le milieu extérieur (protection des blessures, du froid) et permet au corps de garder intact l'énergie électrique qui fait fonctionner les pompes à eaux, le cœur et le cerveau.
2. Pour approfondir l'anorexie mentale
L'anorexie mentale est caractérisée par la peur de prendre du poids et de devenir obèse et par la dénutrition qui en découle. Il s'agit d'une maladie touchant des sujets jeunes, en règle générale des femmes (90 à 95 % des cas) et dont le devenir est conditionné avant tout par le risque vital lié à la dénutrition et aux vomissements éventuels. En effet, ces facteurs altèrent les capacités musculaires, notamment celles des muscles respiratoires et du coeur.
Fait important, il existe deux formes d'anorexie mentale :
- L'anorexie mentale restrictive pure, où il n'y a ni boulimie ni vomissements ;
- La forme avec vomissements et/ou crises de boulimie, où les vomissements et la boulimie ajoutent leur gravité propre : manque de potassium (hypokaliémie), manque de sel (du fait de l'excès d'ingestion de liquides - appelé potomanie -), insuffisance rénale…
3. Le but du présent travail
Etudier les bénéfices d'une nutrition entérale discontinue de complément par sonde gastrique, sa faisabilité, ses incidents et ses résultats sur l'état nutritionnel et comportemental pendant l'hospitalisation et 6 et 12 mois plus tard chez 281 malades atteints d'anorexie mentale.
3.1. Qu'est ce qu'une nutrition entérale discontinue de complément par sonde gastrique ?
L'idée, c'est d'assurer un complément à ce que peut manger la malade, pour permettre la restauration d'un bon état nutritionnel. "Entérale" signifie "par voie digestive". On met en place une sonde qui passe par le nez et que l'on descend, tout doucement, dans l'estomac. On perfuse par cette sonde, goutte à goutte, un mélange nutritif. La sonde est un petit tuyau, d'un diamètre de moins de 3 millimètres. Cela ne fait pas mal et une fois la sonde mise en place, on ne la sent pas. On contrôle sa bonne position dans l'estomac par une radio.
3.2. Cette alimentation par sonde a 3 buts
- Donner minute après minute aux patients un apport nutritif adéquat (protéines, minéraux, oligo-éléments, vitamines),
- S'opposer "mécaniquement", par la sonde, aux vomissements,
- Permettre enfin une prise de poids parfaitement maîtrisée, tout en offrant aux malades la possibilité de travailler sur leur comportement alimentaire,
- Bien sûr, cette alimentation par sonde doit être systématiquement associée à un réapprentissage de l'alimentation par la bouche et un travail psychothérapeutique.
4. Les malades
Patients : Les malades répondaient tous aux critères de l'anorexie mentale : perte d'au moins 15 % de leur poids ; peur de grossir ; refus d'atteindre un poids minimal normal ; distorsion du comportement alimentaire ; perte des règles (96 % des cas) ; hyperactivité physique (86 %), boulimie ou vomissements (33 %), âge inférieur à 25 ans au début de l'affection (98 %).
Certaines des caractéristiques des malades sont indiquées dans le tableau I.
Tableau I : Caractéristiques des 281 malades
|
Population "rétrospective" |
Population tirée au sort |
|||
|
Restrictives (n=144) |
Boulimiques* (n=76) |
Restrictives (n=43) |
Boulimiques* (n=18) |
|
| Femmes (%) |
94 % |
96 % |
98 % |
95 % |
| Ages (ans) |
21 ± 3 |
25,1 ± 4 |
22,5 ± 4 |
24,2 ± 4 |
| Poids (kg) |
33,2 ± 4,6 |
36,1 ± 6,2 |
34,0 ± 3,9 |
37,7 ± 4,3 |
| IMC (kg/(m)²) actuel |
12,7 ± 1,8 |
13,8 ± 2,4 |
12,1 ± 1,5 |
13,2 ± 2,0 |
| Perte de poids (kg) |
20,4 ± 4,1 |
14,8 ± 6,3 |
18,6 ± 2,5 |
16,7 ± 4,9 |
| Durée d'évolution |
5 ± 2 ans |
4,7 ± 3 ans |
4,5 ± 1,9 ans |
3,2 ± 2 ans |
| Nombre de crises (/semaines)* |
0 |
18 ± 5 |
0 |
13 ± 6 |
IMC : Indice de masse corporelle (Poids/(taille)2) : normale entre 18,5 et 25 kg/(m)2.
La crise de boulimie était définie comme l'ingestion en un temps court d'une quantité importante d'aliments, sans sélection, sans faim, avec le sentiment de perdre tout contrôle ; utilisation de vomissements et/ou laxatifs. Les malades avaient au moins 3 crises / semaine.
Tous les malades avaient une maladie sévère : plus de 6 ans d'évolution dans 2/3 des cas, rechutes (91 % des cas), importance des angoisses (73 % des cas).
5. Méthodes
Lors de l'admission, le malade était informé du mode de prise en charge. Il y a en effet dans le service une triple approche : nutritionnelle, psychothérapeutique et comportementale.
L'équipe définit toujours avec le malade les 4 objectifs :
- obtenir un poids minimum normal pour la taille (IMC > 18,5 kg/(m)2),
- atteindre et maintenir des apports énergétiques et en nutriments conformes aux besoins à ce poids,
- retrouver un comportement alimentaire normal, sans vomissement ni crise de boulimie
- travailler sur les caractéristiques psychiques qui ont permis à la maladie d'évoluer.
Tout au long de l'hospitalisation, une psychothérapie de soutien permet de lutter contre dépression et angoisse. Il n'y a en revanche ni isolement, ni contrat de poids (récompenses données en fonction du poids pris).
5.1. La nutrition entérale discontinue d'appoint et la sonde :
La quantité de mélange nutritif était fixée au cas par cas et expliquée au malade. L'attitude était la suivante : on fixait avec la malade l'objectif pondéral et le temps souhaité pour l'obtenir. Ceci permettait de définir un gain de poids quotidien (le plus souvent entre 150 et 250 g/j). En fonction de ce gain de poids décidé et de la dépense calorique journalière mesurée, le niveau des apports caloriques était calculé. Ceci était expliqué à la malade, afin de l'aider à travailler sur son comportement alimentaire (thérapie cognitive et comportementale).
Il était convenu avec le patient que plus il mangerait, plus l'apport par mélange nutritif (par sonde) diminuerait, en sorte que cet apport par sonde dépende de lui et que le total (nutrition par sonde + repas) reste constant.
Le débit (en combien de temps un flacon de 500 ml passait) et les horaires de la nutrition entérale par sonde dans la journée étaient décidés en accord avec le malade et l'équipe soignante.
La prescription de vitamines, de minéraux (calcium, potassium, odium, magnésium…) et d'oligoéléments (fer, iode, zinc..) était faite au cas par cas.
5.2. Critères d'évaluation de l'intérêt de la nutrition entérale discontinue d'appoint par sonde
Différents critères ont été utilisés pour évaluer l'efficacité de la nutrition par sonde.
- Critères nutritionnels : poids, mesure de la masse maigre et musculaire, de la masse grasse, de l'eau du corps ; évaluation de la dénutrition (examen clinique, prises de sang)
- Critères alimentaires : évaluation des apports alimentaires par une diététicienne.
- Critères comportementaux : Ont été évalués par questionnaire : peur de grossir et de manger ; résistance à la prise de poids ; variété de l'alimentation ; nombre de vomissements et/ou de crises de boulimie ; degré de l'état dépressif, de la nervosité, des angoisses et de l'hyperactivité physique.
- Critères de tolérance, critères économiques et critères de suivi : évolution à 3, 6 et 12 mois ; pourcentage de malades qui rechutaient.
6. Résultats : étude prospective (61 patients)
Poids et composition corporelle : La prise de poids était plus rapide dans le groupe "sonde". La prise de masse maigre et de masse grasse aussi. Elle était harmonieuse : 62 % de masse maigre et 38 % de masse grasse.
La prise d'eau hors les cellules (oedèmes) était plus grande dans le groupe "sans sonde".
Apports énergétiques : L'augmentation des repas était la même dans les 2 groupes. Donc, l'apport global (repas plus mélange nutritif par la sonde) était significativement plus important dans le groupe " sonde " que dans l'autre (Tableau II).
Tableau II : Evolution des apports énergétiques par les repas dans le groupe "sonde"
et dans le groupe sans sonde
|
Groupe "sonde" |
Groupe "sans sonde" |
|||
| Restrictives (n=22) | Boulimiques* (n=9) | Restrictives (n=21) | Boulimiques* (n=9) | |
| Energie (kcal/j) à J0 Energie à 2 mois |
850 ± 124 2008 ± 194 |
1234 ± 321 1799 ± 268 |
942 ± 175 2015 ± 218 |
1098 ± 279 2122 ± 386 |
| Lipides (g/j) à J0 Lipides (g/j) à 2 mois |
31 ± 2 71 ± 9 |
39 ± 8 66 ± 11 |
33 ± 4 69 ± 6 |
35 ± 6 70 ± 8 |
| Glucides (g/j) à J0 Glucides (g/j) à 2 mois |
106 ± 27 267 ± 43 |
188 ± 34 245 ± 32 |
117 ± 21 251 ± 48 |
171 ± 23 254 ± 29 |
| Protides (g/j) à J0 Protides (g/j) à 2 mois |
36 ± 7 75 ± 9 |
33 ± 9 56 ± 11 |
44 ± 6 97 ± 8 |
24 ± 5 83 ± 4 |
Il ne s'agit que des apports par les repas.
Fait important, l'arrêt de la nutrition par sonde ne s'accompagnait pas d'une réduction des apports alimentaires : 20 malades (64 %) compensèrent efficacement l'arrêt de la nutrition par sonde. La diversification alimentaire était un peu meilleure dans le groupe "sonde".
Tableau III : Diversification alimentaire dans le groupe "nutrition entérale discontinue d'appoint"
et dans le groupe contrôle durant la phase de renutrition
|
Groupe NED (n = 31) |
Groupe contrôle (n = 30) |
|||
|
Restrictives |
Boulimiques * |
Restrictives |
Boulimiques * |
|
| N° aliments introduits | ||||
| à 1 semaine à 1 mois à 2 mois |
12 ± 4 |
19 ± 7 |
11 ± 6 |
15 ± 9 |
| Matières grasses ajoutées (en g/j) | ||||
| à 1 semaine à 1 mois à 2 mois |
3,8 ± 1,6 |
4,5 ± 2,3 |
3,1 ± 1,9 |
4,4 ± 1,8 |
| Saccharose ajouté (en g/j) | ||||
| à 1 semaine à 1 mois à 2 mois |
0,5 ± 0,8 |
5,0 ± 1,2 |
>0,8 ± 1,0 |
3,2 ± 1,1 |
* aliments introduits au cours des repas ou collations ; ** valeurs cumulées.
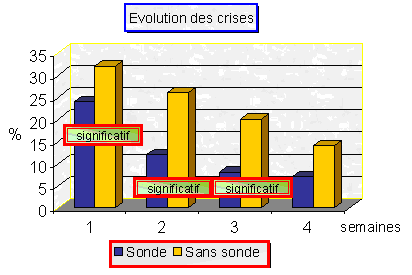
De même, l'arrêt des crises de boulimie et/ou des vomissements était obtenu plus souvent et plus rapidement dans le groupe "nutrition par sonde" (Figure 1 ; P < 0,01).
Le comportement alimentaire s'améliorait de la même façon dans les 2 groupes. A la fin de l'hospitalisation, 54 % de ces malades graves semblaient exempts de signe d'anorexie : peurs de manger et de grossir, refus de maintenir le poids obtenu, trouble de l'image corporelle.
Le vécu de la sonde et de la nutrition entérale évoluait avec le temps : inquiétante au début, elle sécurisait les malades ensuite (Tableau IV).
Figure 1 : Diminution de la fréquence des crises de boulimie sous sonde.
7. Critères de tolérance
Tableau IV : Vécu de la nutrition entérale par les 31 malades
| |
Groupe NED (n = 31) |
|
| Restrictives (n=22) | Boulimiques (n=9) | |
| La redoutent fortement | ||
| à 1 semaine à 2 semaines à 1 mois à 2 mois |
18 (82%) |
4 (44%) |
| Trouvent en elle une aide | ||
| à 1 semaine à 2 semaines à 1 mois à 2 mois |
3 (13%) |
4 (44%) |
| Pensent qu'elle est un frein | ||
| à 1 semaine à 2 semaines à 1 mois à 2 mois |
21 (95%) |
8 (89%) |
La sonde faisait plutôt peur la 1ère semaine, mais ensuite, elle était de mieux en mieux supportée par les malades qui disaient qu'elle leur apportait de vrais choix de lutte contre leur maladie.
Après un mois, la sonde était vécue comme une aide par 68 % des malades ; 18 (58 %) dirent qu'elle n'était un frein ni pour manger, ni pour prendre du poids.
Un point important est la réponse des malades vomisseuses : "La sonde vous aide-t-elle à limiter vos vomissements ?" : 8 des 10 malades ont répondu " énormément ".
A l'inverse, 5 malades (16 %) dirent que la sonde freinait considérablement leur appétit et leur prise de poids. A l'arrêt de la nutrition entérale, 4 de ces 5 malades maigrirent !
Critères économiques : La durée d'hospitalisation était significativement plus courte en cas de nutrition par sonde : 74 ± 12 jours versus 87 ± 10 jours. Le coût de la nutrition entérale était raisonnable : moins de 760 € sur 2 mois (une journée à l'hôpital coûte près de 458 €).
Critères de suivi : L'évolution à 3 mois, 6 mois et 1 an ne différait pas d'un groupe à l'autre (Tableau V).
Tableau V : Evolution à un an du poids et des apports énergétiques aux repas dans le groupe "sonde"
et dans l'autre groupe durant la phase de stabilisation
|
Groupe NED (n = 31) |
Groupe contrôle (n = 30) |
|||
|
Restrictives (n=22) |
Boulimiques * (n=9) |
Restrictives (n=21) | Boulimiques * (n=9) | |
| Poids (kg) à la fin Poids (kg) à 12 mois |
45,4 ± 2,5 |
47,5 ± 1,9 |
42,8 ± 2,0 |
44,7 ± 2,7 |
| Energie (kcal/j) à la fin Energie à 12 mois |
2008 ± 194 |
1799 ± 268 |
2015 ± 218 |
2122 ± 386 |
| Lipides (g/j) à la fin Lipides (g/j) à 12 mois |
71 ± 9 |
66 ± 11 |
69 ± 6 |
70 ± 8 |
| Glucides (g/j) à la fin Glucides (g/j) à 12 mois |
267 ± 43 |
245 ± 32 |
251 ± 48 |
254 ± 29 |
| Protides(g/j) à la fin Protides (g/j) à 12 mois |
75 ± 9 |
56 ± 11 |
97 ± 8 |
83 ± 4 |
A la fin = à la fin de la renutrition par sonde.
Il n'y avait de différence entre les 2 groupes pour aucune de ces variables.
Le pourcentage de malades ayant rechuté à 1 an (amaigrissement, renforcement des peurs autour du poids et de l'alimentation, restriction alimentaire, reprise des vomissements et/ou crises de boulimie) était identique dans les 2 groupes :
Rechutes : 13 malades sur 31 dans le groupe "nutrition entérale discontinue d'appoint" et 16 malades sur 30 dans l'autre.
Réhospitalisation : 4 malades dans le groupe "sonde" contre 6 dans l'autre.
Durée de la période sans rechute (en cas de rechute) :
Plus grande dans le groupe "sonde" que dans l'autre : 34,3 ± 8,2 semaines vs 26,8 ± 7,5 semaines (P < 0,05).
8. Etude rétrospective (220 patients)
L'analyse des 220 dossiers des malades hospitalisés ayant eu une renutrition par sonde en 12 ans d'exercice permet de dégager des résultats similaires :
Poids et composition corporelle : Prise de poids : 178 ± 17 g/j (1,24 kg/semaine) ; prise de masse maigre : 100 g/j (56 % du poids pris) ; prise de masse grasse : 78 g/j.
Apports énergétiques
L'augmentation des apports caloriques aux repas était nette (P < 0,001) :
850 kcal/j à l'admission,
1400 kcal/j après 2 semaines,
1760 kcal/j après un mois,
1750 kcal/j après 2 mois,
1800 kcal/j à l'arrêt de la nutrition entérale discontinue d'appoint,
2100 kcal/j à la sortie de l'hôpital.
Cette augmentation portait sur les protides et les glucides, mais aussi sur les lipides : l'apport lipidique passait en moyenne de 32 g/j à l'admission à 64 g/j à un mois, 67 g/j à 2 mois, 64 g/j à l'arrêt de la nutrition et à 74 g/j à la sortie (P < 0,001). Fait important donc, l'arrêt de la nutrition entérale discontinue d'appoint ne s'accompagnait pas d'une réduction des apports énergétiques ni lipidiques. Au contraire, 72 % des patients compensaient efficacement l'arrêt de la nutrition par sonde.
Comportement alimentaire : La diversification alimentaire était le plus souvent obtenue pendant la durée de la nutrition par sonde.
L'évolution du comportement alimentaire était favorable dans plus de 4/5 des cas :
- L'arrêt des crises de boulimie et/ou des vomissements était observé dans 72 % des cas.
- Réduction de la peur de manger dans 62 % des cas ;
- Réduction de la peur de grossir dans 69 % des cas ;
- Angoisses notables vis à vis de l'avenir et du poids dans 48 % des cas ;
- A la fin de l'hospitalisation, 58 % des malades semblaient exempts de signes d'anorexie.
A la question "Vous sentez-vous angoissée à l'idée d'atteindre l'objectif de poids fixé ? (IMC = 18,5 kg/(m)2)", la réponse était "énormément" chez 197 malades (96 %) à l'entrée dans le service, et seulement chez 102 malades (49 %) après un mois.
Critères de tolérance : un peu moins de 3 sondes posées par malade pour 2 mois de renutrition. Seuls 7 % n'ont pas supporté psychologiquement la sonde. La nutrition par sonde était au début pour beaucoup un objet de crainte, puis était de mieux en mieux acceptée. Durant la renutrition, seuls 18 malades (8 %) ont affirmé que la sonde freinait considérablement leur appétit et leur prise de poids.
Critères économiques : La durée de la nutrition entérale discontinue d'appoint était de 54 ± 17 jours. La durée de l'hospitalisation était de 68 ± 13 jours. Dans d'autres services, la durée moyenne d'hospitalisation est de 3 à 4 mois.
8.1. Critères de suivi
Tableau VI : Evolution moyenne du poids et des apports aux repas après la sortie de l'hôpital,
à 3 mois et à 1 an chez 220 malades
| Restrictives (n=144) | Boulimiques (n=76) | |
| Poids (kg) à la fin Poids (kg) 3 mois plus tard Poids (kg) à 12 mois |
47,2 ± 2,8 45 ± 3 44 ± 2 |
49 ± 2 48 ± 3 47 ± 3 |
| Apports caloriques (kcal/j) à la fin 3 mois plus tard 12 mois plus tard |
2120 ± 216 1861 ± 243 1659 ± 175 |
1945 ± 252 1821 ± 214 1777 ± 213 |
A la fin : à la fin de la nutrition par sonde.
On note dès 3 mois une tendance à la dégradation de l'état nutritionnel et des apports.
Nombre de rechutes à 1 an : 42 % (amaigrissement, retour des peurs autour du poids et de l'alimentation, restriction alimentaire, vomissements et/ou boulimie) (88/209 patients).
Durée de la période sans rechute chez les malades ayant rechuté : 25 + 10 semaines.
Pourcentage de malades réhospitalisés dans l'année : 27 % (58 des 216 malades suivis pendant au moins un an).
9. Discussion
La nutrition entérale discontinue d'appoint par sonde, associée à la réalimentation per os et à la psychothérapie, permet aux malades de prendre du poids plus vite, sans manger moins, de diversifier autant leur alimentation et d'améliorer malgré tout leur comportement alimentaire. L'hospitalisation peut être ainsi plus courte. Il se pourrait même que la prise de poids soit de meilleure qualité.
Un autre avantage important concerne les malades atteint(e)s de boulimie et/ou de vomissements. En effet, la nutrition par sonde permet d'obtenir plus facilement et plus souvent la réduction ou l'arrêt des crises. Ceci pourrait être lié au fait que le mélange nutritif perfusé assure un débit plus constant de nutriments énergétiques au fil de la journée, limite les hypoglycémies et s'oppose ainsi efficacement aux mécanismes métaboliques de la crise. De plus, la sonde offre (selon les malades) un " barrage " mécanique efficace aux vomissements.
La nutrition par sonde n'est pas, c'est évident, un traitement de fond de l'anorexie mentale : elle n'en permet pas la guérison. Mais :
La nutrition entérale discontinue d'appoint permet de passer un cap et d'assurer sans risque la survie des malades gravement dénutris en attendant qu'ils puissent lutter plus efficacement contre leur trouble du comportement alimentaire.
Les effets de cette technique sur l'évolution du poids, des apports alimentaires et du comportement alimentaire est positif, puisque plus d'une fois sur deux, le résultat obtenu peut être maintenu au moins un an, ce qui permet de classer cette approche parmi les meilleures.
Un soin particulier doit être apporté aux explications données aux malades : la renutrition par sonde n'est pas là pour les "gaver", mais pour les aider à lutter.
|
Intérêts de la nutrition entérale discontinue d'appoint par sonde naso-gastrique |
|
Le niveau d'apport énergétique par la nutrition entérale discontinue d'appoint doit être fonction des apports aux repas et non l'inverse : plus les apports aux repas augmentent, plus ceux de la nutrition entérale doivent être diminués. La nutrition entérale discontinue d'appoint doit être arrêtée dès que la malade a atteint par sa seule alimentation le niveau d'apport énergétique calculé comme étant celui qui sera nécessaire pour stabiliser le poids défini comme objectif. La nutrition entérale doit naturellement être reprise si les repas deviennent insuffisants.
Enfin, ceci va de soi, l'accompagnement psychothérapeutique est essentiel dans une affection où il y a de tels blocages psychologiques face à la peur de manger et de grossir : le soutien par un psychothérapeute, des séances de thérapie comportementale et, idéalement, des groupes thérapeutiques de soutien (groupe de parole, d'expression corporelle et émotionnelle, groupe de relaxation).
Publié en 2008
