Quelle prise en charge nutritionnelle dans les TCA ?
1. Définition
1.1. L'anorexie mentale
En bref : Une perte de poids, un amaigrissement parfois extrême, la peur de reprendre du poids et une aménorrhée chez une jeune fille ou une femme jeune.
1.2. La boulimie
En bref : Elle se définit comme la répétition de crises alimentaires faites d’ingestion sans faim, ni plaisir, d’une quantité massive de « choses alimentaires » non choisis, avec la pensée intense de perte de contrôle et un souci de minceur qui conduit aux vomissements.
La base du problème : C’est le besoin de maigrir à tout prix.
1.3. La compulsion alimentaire
En bref : C’est la répétition plusieurs fois par semaine de crises alimentaires faite d’ingestion sans faim, ni rassasiement certes, mais avec plaisir, d’une quantité notable d’aliments choisis, avec une certaine pensée de perdre le contrôle. Il n’y a aucun souci de minceur donc pas de vomissements.
Important : Pour tous les TCA : Il existe des carences alimentaires qu’il faut traiter
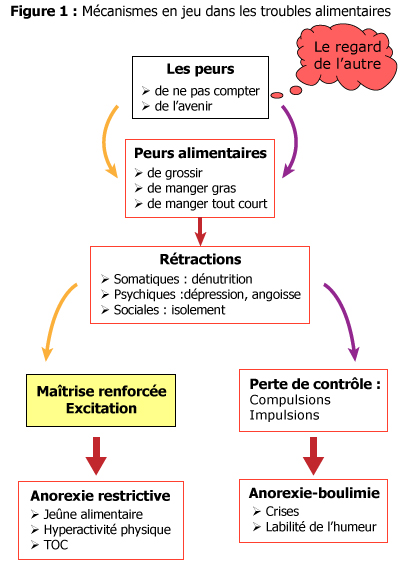
1.4. Eléments physiopathologiques
En bref : Derrière chacun de ces troubles du comportement alimentaire (TCA), il y a un manque de confiance en soi, une peur de ne pas être « à la hauteur ».
1.5. Eléments de réflexion
Réflexions nutritionnelles : Il existe une régulation de la prise alimentaire qui fait que, dans un contexte de déficit énergétique, on a une sensation de faim qui croît avec le degré du jeûne. Il pourrait exister, au moins pour certains nutriments, une régulation qui nous pousse à manger plus tant qu’il n’a pas comblé le déficit en ces nutriments. Il existe enfin un renforcement du plaisir alimentaire en cas de privation, volontaire ou non, d’aliments à note sensorielle élevée (à forte sensation de plaisir). L’homme a en effet construit son indispensable besoin de manger autour du plaisir et non autour de réponses « programmées » aux déficits nutritionnels.
1.6. Eléments pronostics
L’anorexie mentale (AM) : Il existe deux types différents d’AM : la forme restrictive pure (restriction alimentaire et hyperactivité physique) et la forme boulimique (au début simples vomissements ou compulsions). Ce n’est sans doute pas la même maladie. « Faute de prise en charge nutritionnelle », l’anorexie mentale tue dans 5 à 10 % des cas, par dénutrition. Les risques sont ceux de la dénutrition : amyotrophie, troubles trophiques, atteinte de la peau et des phanères, troubles digestifs. En revanche, il n’y a pas de déficit immunitaire clinique. A long terme, la complication la plus sévère et la plus fréquente (30 à 50 % des cas après 10 ans) est l’ostéoporose.
Les autres conséquences sont tout autant physiques (vieillissement précoce) que psychiques (dépendance, détresse, désintérêt de tout, désinvestissement libidinal, dégoût de soi, TOC...).
La boulimie : Les risques somatiques sont ceux des vomissements : troubles du rythme, hypokaliémie, altérations gingivo-dentaires, hématémèse. En cas d’anorexie-boulimie, les risques se superposent et se majorent.
Mais les effets les plus négatifs sont psychiques : dévalorisation, culpabilité, troubles de l’humeur et du sommeil, état dépressif, parfois (rarement, sauf à l’adolescence) suicide.
Le décès (par suicide) touche moins de 5 % des malades sur 10 ans de suivi.
La compulsion : Les risques somatiques sont ceux des hyperphagies. Dans un contexte particulier (génétique par exemple), les compulsions induisent un surpoids, voire une obésité. Les conséquences psychiques sont la dévalorisation et état dépressif.
Il ne faut pas oublier qu’un surpoids et le contingent de régimes amaigrissants qu’il induit favorisent l’émergence fréquente de compulsions alimentaires.
1.7. Le savoir-faire
L’approche est multidisciplinaire : La démarche dans les TCA doit toujours être analytique, comportementale et nutritionnelle.
Aucune étude n’a été menée pour prouver que l’isolement, le contrat de poids et la psychanalyse ont une quelconque efficacité thérapeutique dans l’anorexie mentale ou la boulimie.
La thérapie cognitive comportementale a fait la preuve de son efficacité dans la boulimie ou la forme boulimique de l’anorexie.
Bien que plusieurs études aient été menées, aucune n’a pu prouver l’efficacité d’un quelconque médicament dans l’anorexie mentale.
Dans la boulimie, les antidépresseurs de type inhibiteurs de la recapture de la sérotonine sont capables, mais seulement une fois sur deux, de diminuer ou de supprimer les crises, même chez les malades qui ne sont pas déprimés.
1.8. L'approche nutritionnelle
Dans l’anorexie mentale : très peu d’études ont été menées pour prouver un intérêt à cette approche. Pour autant, beaucoup d’équipes psychiatriques spécialisées considèrent que la reprise de poids est essentielle.
Une étude prospective randomisée (sans insu) menée à l’hôpital par notre équipe a montré qu’une nutrition entérale discontinue d'appoint (NEDA), associée d’une part à une thérapie cognitive comportementale incluant une approche diététique et d’autre part à une thérapie de nature analytique, faisait mieux, au cours de l’hospitalisation, que ces 2 approches seules : prise de poids plus grande, hospitalisation plus courte, travail comportemental alimentaire pas moins efficace, sans aggravation de l’humeur. Le bénéfice se maintenait en partie à un an.
Dans la boulimie : Aucune étude n’a été menée pour prouver un intérêt à cette approche. Pour autant, beaucoup d’équipes psychiatriques spécialisées considèrent que la prise en charge diététique et nutritionnelle est importante. La plupart des thérapies cognitives et comportementales l’incluent.
Une étude prospective randomisée (sans insu) est menée par notre équipe en ambulatoire pour voir si une NE d’appoint ou une NE exclusive suivie d’une NE d’appoint, associée à une thérapie cognitive comportementale incluant une approche diététique et à une thérapie « de nature analytique », fait mieux que ces 2 approches seules : actuellement 20 et 18 malades ont été inclus respectivement dans le groupe nutrition entérale à domicile (NEAD) et le groupe contrôle. L’analyse statistique intermédiaire suggère de meilleurs résultats à court terme dans le groupe « NEDA » : plus grande fréquence d’arrêt des crises (figure 2) et des vomissements, plus grande diminution de la fréquence et du volume des crises, meilleur travail sur le comportement alimentaire, amélioration plus grande de l’humeur (angoisse, état dépressif, sommeil), sans effet secondaire marqué.
Figure 2 : Effet de la nutrition entérale discontinue d'appoint (NEDA), associée à la thérapie cognitive comportementale et analytique, à domicile, au 30ème jour, sur les crises de la semaine précédente : étude randomisée « ouverte ».
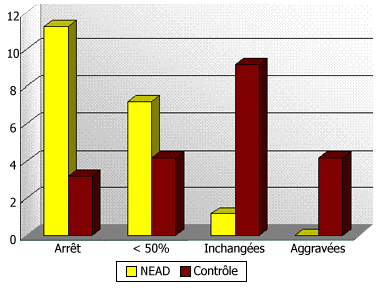
Légende : En ordonnée, nombre de patients ayant arrêté, diminué ou aggravé à domicile le nombre de crises faites dans la semaine, après un mois de traitement. Il s’agit de malades anorexiques-boulimiques ou boulimiques de poids normal, inclus par tirage au sort soit dans le groupe NEAD (+ groupe de parole + thérapie cognitive comportementale + thérapie de type analytique), soit dans le groupe contrôle (tout sauf la NEAD).
Qu’implique l’approche nutritionnelle ?
![]() Une triple démarche :
Une triple démarche :
Nutritionnelle et Diététique : Les TCA ne sont pas l’obésité. Il ne faut donc pas les aborder avec les idées et « adages » employés dans l’obésité (ex : le gras ne fait « grossir » aucune anorexique ! Justement consommé, il est indispensable aux cellules et au cerveau). Il faut discuter avec les malades et obtenir leur soutien sur :
- Le poids minimal (indice de masse corporelle > 18,5 kg/(m)2) à atteindre et à défendre : sans lui, aucune guérison possible (3 % des cas seulement sur 487 malades suivis 10 ans). C’est à ce poids que reviennent les règles et que peut régresser l’ostéoporose.
- Leurs besoins nutritionnels : à ce poids, connaissant leur taille, leur âge, leur sexe (féminin en règle), ainsi que leur activité physique, on définit les besoins de maintenance. Ne pas oublier que certaines malades anorexiques (un tiers) sont hyperactives. Ça augmente notablement les besoins. On doit parler « calories » mais dire que c’est peu de choses à côté de protéines, acides gras essentiels, minéraux, oligo-éléments.
| Le calcul simplifié : |
| On calcule la masse maigre : anorexie mentale (AM) : poids x 0,90 ; boulimie et compulsions : poids x 0,75 à 80. Ex. : 35 kg / 1,65 m chez AM donne : masse maigre = 31 kg |
| Pour la dépense énergétique de repos (DER), on compte 35 kcal par kilo de masse maigre (valeur « AM »), soit 39 kcal/kg Poids/Jour. |
| Pour les besoins quotidiens, on tient compte de l’hyperactivité physique : multiplier DER par 1,5 (ado ; peu actives) jusqu’à 1,7 (hyperactivité physique). |
| Ajouter, s’il y a du poids à prendre, 700 à 750 kcal par 100 g de poids à prendre (par jour ou par semaine). |
Comportementale : Qu’elles l’avouent ou non, la peur est partout. Il faut l’affronter. Une malade anorexique qui dénie sa maladie n’est pas une « salope » qui nous ment, mais une malade qui a peur de lâcher sa maladie qui lui « sert » et sans laquelle elle craint de n’être rien.
Il faut travailler sur les fonctions de l’alimentation : nourrir (« ça, ce n’est pas de votre liberté ») ; s’alimenter (votre âme, vos muscles, votre créativité, la douceur de votre peau…) et enfin partager : la joie d’être à table, de trouver « ça » bon. Il faut dissocier « bouffer » (la crise) et manger (la table).
Un contrat de poids (« tu prends 2 kg et tu auras droit à une visite ») est une assertion aussi ridicule que les peurs du malade à en prendre (du poids et des visites).
Assistance : en cas d’échec des mesures diététiques et comportementales, il faut recourir à l’assistance nutritive (NE). (voir aussi : sonde gastrique et TCA : étude)
1.9. Le savoir-être
Les malades atteints de TCA sont en grande souffrance, ils se sont et se sentent isolés et ont peur de tout, et surtout de ne pas arriver à guérir… et de n’être rien sans la maladie.
Aussi ne faut-il pas en rajouter !
Ils ont honte de cette « maladie qu’ils ont provoquée ». C’est pourquoi les culpabiliser et les « enfermer » semble fonctionner à court terme. Ils acceptent, mais n’en sortent pas grandis.
1.10. Savoir en parler
Il faut dissocier : la maladie qui parle… et la malade qui subit. Il faut dire (et faire dire) « cette p. de maladie me pousse à… (rejeter le gras, paniquer pour un kg pris…) » et non pas dire « vous, l’anorexique », « vous nous avez menti », « manger, c’est bon », « c’est bien, vous avez grossi ! ». Dites « il faut combler le déficit de poids » et partez de chiffres négatifs : ex. « Vous avez un déficit de 10 kg » et non pas « Vous devez grossir de 10 kg ». En effet, un déficit s’annule (donc ça s’arrête !), une prise de poids n’en finit pas !!
Empathie : Il faut mettre la malade dans votre camp, alors qu’elle est toujours dans le camp de sa maladie, par peur et désir, et qu’elle a du mal à la quitter, par peur de ne plus exister. Pour ce faire, il faut expliquer, écouter et « aimer » la patiente aussi fort qu’on « déteste sa maladie ».
Le parler franc : Il faut dire les problèmes et les complications. Les ré-expliquer longuement. Il faut parler des doutes, de la souffrance de la malade et de sa peur de se suicider (forme boulimique). Si la patiente « triche » ou « crise » sans vous le dire, il faut en parler sans la culpabiliser (elle ne le fait pas « contre vous », mais du fait de sa dépendance). Il est mieux d’en parler avec légèreté.
Le parler positif : Il vaut mieux utiliser la maïeutique (ainsi que Socrate : « ainsi sont les choses, vous êtes d’accord ?»… « et que feriez-vous, à ce stade ? ») que la colère, les injonctions, le savoir, le mépris ou l’incompréhension (« vraiment, vous le faites exprès »).
Il faut savoir surprendre et dire des choses paradoxales, inattendues, qui déstabilisent la maladie et font réfléchir la malade.
Le sens de la communication : sachez qu’on ne guérit pas de ces TCA pour peser un poids normal, « parce que se serait mieux pour la santé ». On guérit pour ouvrir des portes vers les autres et trouver quelqu’un à aimer.
Tableau 1 : Caractéristiques somatiques et pronostic selon le TCA
|
AM R |
AM B |
Boulimie |
Compulsions |
|
| Fréquence population |
1 – 1,5 % |
0,5 – 1 % |
4 à 8 % |
8 à 15 % (x2 si obésité) |
| Sexe féminin |
95 – 97 % |
96 – 98 %
|
>85 – 95 %
|
65 – 75 %
|
| IMC |
Très bas
|
Un peu moins bas
|
Normal ou à peine bas
|
Normal ou élevé |
| Dénutrition |
++++ |
+++ |
++ |
0 |
| Carences en micro-nutriments |
++++ |
+++ |
++ |
0 |
| Risques majeurs |
Décès +, ostéoporose |
Décès ++, ostéoporose++ |
Décès, Dépression
|
Surpoids, Obésité |
| Ostéoporose (après 10 ans) * |
30 % |
35 % |
5 – 10 % |
0 % |
| Aménorrhée |
95-97 % |
80-90 % |
40-50 % |
5 - 10 % |
| Guérison complète |
50-55 % |
40-50 % |
55-60 % |
50-60 % |
| Amélioration franche (>50%) |
15-20 % |
10-20 % |
15-25 % |
10-20 % |
AM R : anorexie mentale restrictive ; AM B : anorexie de forme boulimique (crises de boulimie et/ou vomissements).
* après 10 ans d’évolution de la maladie.
Tableau 2 : Eléments mentaux associés
|
|
AM R |
AM B |
Boulimie |
Compulsions |
| Etat dépressif |
0 à ++ |
+++ |
++++ |
+ à ++ |
| Anxiété |
++ |
++++ |
++++ |
++ |
| TOC alimentaires |
+++ |
+++ |
+ |
0 |
| TOC non alimentaires |
++ |
++ |
+ |
0 |
| Suppression des repas (vrais) |
+++ |
++++ |
++++ |
+ |
| Hyperactivité physique |
++++ |
++ |
++ |
0 à + |
| Insertion sociale |
|
|
|
|
| Vols, cleptomanie, drogue, alcool |
0 % |
++ |
++ |
0 % |
| Evolution vers boulimie (*) |
0 à + |
+++ |
- |
+ |
| Suicide |
0 % |
2-4 % |
4-6 % |
< 1 % |
(*) : Pour AM et pour compulsions alimentaires.
Tableau 3 : Intérêt de l’assistance nutritionnelle
| AMR |
AM B |
Boulimie |
Compulsions |
|
| Conseils diététiques |
+++ |
+++ |
++++ |
++ |
| Compléments « caloriques » * |
++ |
++ |
0 à « |
+ |
| Compléments µ-nutriments ** |
++ |
++ |
+++ |
++ |
| Intérêt de l’assistance nutritive (nutrition entérale, NE) |
+++ |
++++ |
++++ |
0 |
| NE à domicile |
+ |
++ |
++ |
0 |
* : type Fortimel®, Forticrème®, Clinutren®, Ensure®, Renutryl®, Nutrigil®, Polydiet®
** : micronutriments ; type Bion 3®, Alvityl®, Supradyne®,
Publié en 2007